Если болит спина в середине позвоночника, наиболее распространенными причинами выступают: грыжа, остеохондроз, растяжение окружающих столб мышц и связок. Однако перечень источников боли более обширный, поэтому пытаться самостоятельно справиться с проблемой не стоит. Выявить причину и назначить лечение сможет только врач.
Этиология симптома
Причины боли в позвоночнике посередине спины связаны с мышечным перенапряжением, которое возникает при занятии неудобного положения или систематическом выполнении однообразного движения. Болеть спина может вследствие переохлаждения, что провоцирует развитие миозита.
Если ноющая боль в позвоночнике (слева, справа, в средней части) или рядом при надавливании имеет неспецифический характер, она исчезает самостоятельно спустя несколько дней или месяцев, не требуя серьезного лечения. Несмотря на это, возможен рецидив синдрома, который при отсутствии терапии переходит в хроническую форму.
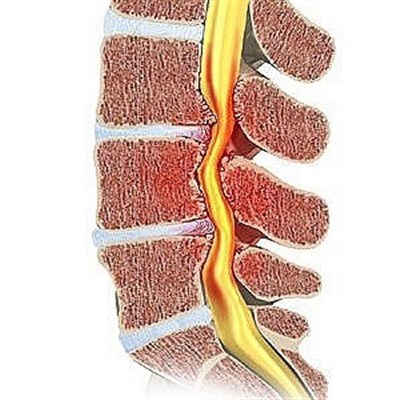
Еще одна причина жжения сзади в середине спины – радикулопатия. Болевая симптоматика у женщин и мужчин обусловлена травмированием или зажатием нервного отростка в области, где он выходит из позвоночного канала. Клиническая картина присуща различным заболеваниям позвоночника, одним из которых выступает остеохондроз.
Кроме дегенеративно-дистрофического процесса в позвоночном столбе боль возникает на фоне:
- ушиба, перелома, вывиха, подвывиха позвонка, разрыва окружающих связок или мышц после падения или резкого движения;
- гормональной спондилопатии (климактерической, постклимактерической, старческой);
- туберкулезного спондилита;
- анкилозирующего спондилоартрита.
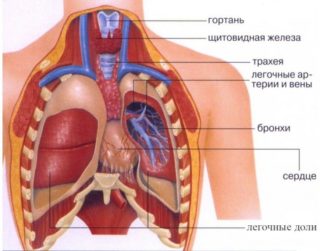
Боль в области спины посередине, когда человек нагибается, – симптом, сопровождающий заболевания внутренних органов, которые находятся за позвоночником. Дискомфорт распространяется в спинной отдел по ходу нервных волокон и может иметь большую интенсивность, чем симптом, локализующийся в зоне с первичным процессом.
Это могут быть следующие заболевания:
- сердечно-сосудистой системы: стенокардия, инфаркт, аневризма;
- легочной системы: плеврит, опухолевидный процесс;
- печени: холецистит острого или хронического течения и др.;
- пищевода: опухолевидный или воспалительный процесс;
- поджелудочной железы: панкреатит острой или хронической формы, онкологический процесс;
- почек и органов мочевыделительной системы: пиелонефрит, мочекаменная болезнь.
Если стало резко больно по центру спины, рекомендуется идти к врачу. Определить причину дискомфорта можно только по результатам комплексной диагностики, которую проводят в амбулаторных и стационарных условиях.
Немаловажное значение в этиологии синдрома имеет психосоматика. Если человек постоянно испытывает стресс, эмоциональное перенапряжение, это может стать причиной появления психогенных болей в любой области организма.
Сопутствующие симптомы
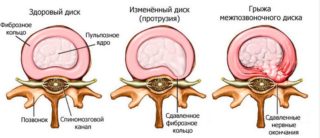
В ходе выявления причины дискомфорта в грудном отделе или высоко в пояснице врач обращает внимание на характер боли, продолжительность, время возникновения и сопутствующие проявления, в том числе в других областях.
Если произошло зажатие нервного корешка в грудном или поясничном отделе, болевой синдром имеет следующие особенности:
- возникает по типу прострелов, отдавая в ногу;
- иррадиирует вдоль сегмента по ходу пораженного нерва;
- усиливается во время кашля, чихания, резкого движения;
- в основном возникает в ночное время суток или утром.
Корешковый синдром сопровождается также следующими симптомами:
- снижением чувствительности кожных покровов, ощущением ползания мурашек, покалыванием в пораженном отделе;
- нарушением двигательной функции спины, слабостью мышечных структур, параличом;
- трофическими нарушениями, гипотрофией или атрофией тканей, дегенеративными изменениями в суставах.
Если в поражение вовлекся спинной мозг на уровне грудного или поясничного отдела позвоночника, возникает паралич нижних конечностей, нарушается чувствительность пораженной области, происходит сбой в работе внутренних органов, которые располагаются вблизи очага: кишечника, желудка, мочевого пузыря и др.

Грыжеподобное выпячивание по мере роста вызывает острый болевой синдром в области с новообразованием, который усиливается при ходьбе, поднятии тяжестей, наклонах, выгибании корпуса, кашле и чихании, на глубоких вдохах, отдает в район ребра. Осложнения грыжи – компрессия нервов, паралич, парестезии.
При инфаркте миокарда болевой синдром возникает за грудиной, отдавая в левую лопатку, позвоночник, надключичный отдел, челюсть, левую верхнюю конечность. Если присутствует расслаивающаяся аневризма аорты, дискомфорт имеет острый и внезапный характер, возникая сначала за грудиной, отдавая вниз по ходу аорты, в бок спины (левый), позвоночник.
Когда развивается холецистит, сильная боль локализуется со стороны правого подреберья, отдавая в правую подключичную зону, лопатку, позвоночный столб. Дополнительные симптомы – чувство горечи в ротовой полости, боль в боку после употребления жирного и жареного (человека может подташнивать). Дискомфорт не зависит от смены положения туловища.
Диагностика причины
Первый этап диагностики – неврологическое обследование пациента. Врач исследует уровень рефлексов, чувствительности кожных покровов спины и других областей туловища. В ходе диагностики используют молоточек, которым проводят постукивания по определенным участкам,содержащим спинномозговые нервы, и специальную иглу для определения чувствительности.
Рентгенологический анализ позволяет выявить изменения структуры, смещения, искривления, определить форму позвонков, высоту дисков между телами. Существует несколько разновидностей исследований: в косых проекциях, с функциональными пробами (при сгибании и разгибании корпуса), с контрастированием, томография.
Исследовать позвоночный столб лучше методом цифровой рентгенографии, которая обладает меньшей лучевой нагрузкой, более безопасная и информативная.
Магнитно-резонансная томография дает точные результаты и назначается для подтверждения диагноза, если методом рентгена не удалось выявить причину боли в спине. МРТ позволяет рассмотреть состояние межпозвонковых дисков, костных тканей, мягких тканей вокруг позвоночника.
Компьютерная томография назначается, если по каким-либо обстоятельствам провести МРТ невозможно. Метод помогает выявить патологии костной ткани позвоночника. Более безопасным диагностическим мероприятием считается УЗИ.
Электромиографию назначают для оценки состояния двигательных нервов. Многие патологии позвоночного столба протекают с невропатией, сдавливанием нервных отростков. Метод позволяет выявить участок с повреждением нерва. Также по результатам можно обнаружить воспалительный процесс в корешке.
Как избавиться от боли
Если присутствует острый симптом, требуется полный покой и соблюдение полупостельного режима на период терапии. При умеренном дискомфорте требуется лишь ограничение двигательной активности.
Для подавления болевой симптоматики врач назначает лекарственные препараты из группы нестероидных противовоспалительных в форме таблеток и уколов. Средства устраняют дискомфорт и снижают выраженность иных симптомов воспалительного процесса.
Препараты из группы миорелаксантов способствуют расслаблению мышечных структур, снятию спазмов. Показание к применению – сдавливание спинномозговых корешков, которое усугубляет состояние спазма мышц в позвоночном столбе.
При некоторых заболеваниях позвоночника назначают диуретические препараты, которые уменьшают отечность и компрессию спинных корешков. Подобным действием обладают таблетки и уколы из группы стероидных противовоспалительных средств. С учетом причины боли в спине назначают витамины, антиоксиданты, нейролептики.
Выраженную боль высоко или низко в спине, а также посередине купируют блокадами обезболивающих препаратов. Их используют, если болеутоляющие лекарства в других формах неэффективны. Для блокады применяют Лидокаин и Новокаин, вводя в очаг с болью.
При спазме мышц, заболеваниях позвоночника назначают сеансы массажа. Метод позволяет расслабить мышечные структуры, улучшить кровообращение в пораженной области и снять отечность. В острую стадию радикулопатии массаж противопоказан. Не назначают массаж зоны с проекцией грыжи диска.
Физические упражнения и тренировки в спортзале (ЛФК, зарядку) проводят на этапе ремиссии основного заболевания и в период восстановления после хирургического вмешательства. Лечебная физкультура способствует укреплению мышц спинного отдела, устранению гипертонуса.
Физиотерапевтические процедуры позволяют улучшить кровообращение, снять боль и отек в очаге поражения позвоночника и мягких тканей. Назначают сеансы лазеро- и магнитотерапии, электростимуляцию, ультразвук.
Не обойтись без операции, если консервативные методы не помогают избавиться от резкой боли в спине. Показанием выступает сдавливание спинного мозга. Практикуют удаление части диска или полностью сегмента. Это может быть эндоскопическая дискэктомия, пункционная вертебропластика.