Регулярное выведение из организма шлаков является одной из жизненно важных функций кишечника. В норме его опорожнение, как всякий нормальный физиологический акт, должно приносить человеку чувство облегчения. Но когда у взрослой женщины после похода в туалет по большому болит низ живота и такая боль возникает систематически, симптом является серьезным поводом для посещения врача-проктолога.
Возможные причины боли
Характер болезненных ощущений, возникающих внизу живота после посещения туалета, может быть различным – тянущим, резким или приступообразным. Иногда боль из нижней части брюшины иррадиирует (отдает) в другие участки – в центр, в правый или левый бок. Акт дефекации вызывает общее напряжение мускулатуры брюшной полости, и если какой-то из ее внутренних органов страдает от хронической или острой патологии, болезненность в такие моменты усиливается. Причиной появления боли в животе после дефекации у женщин может стать:
-
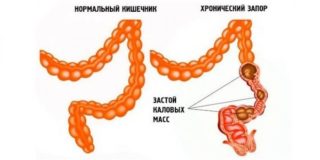
- Хронический запор – если походы в туалет нерегулярны, каловые массы, скапливаясь в сигмовидной кишке, затвердевают и начинают давить в низ живота. Чем длительнее такой перерыв, тем труднее бывает потом сходить по большому, и после завершения акта дефекации живот заболевает от чрезмерного напряжения мускулатуры кишечника.
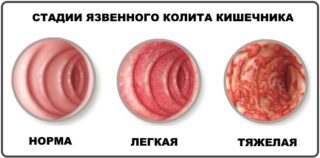
- Язвенный колит – недуг, вызывающий воспалительный процесс слизистых тканей кишечника. Его развитие приводит к появлению маленьких язвочек на внутренней поверхности. Фекальные капсулы проходят по кишечным петлям и вызывают травмирование этих язв, из-за чего и возникает болевой синдром. Обычно такая боль носит непродолжительный характер, и спустя какое-то время прекращается.
- Хронический запор – если походы в туалет нерегулярны, каловые массы, скапливаясь в сигмовидной кишке, затвердевают и начинают давить в низ живота. Чем длительнее такой перерыв, тем труднее бывает потом сходить по большому, и после завершения акта дефекации живот заболевает от чрезмерного напряжения мускулатуры кишечника.
- Аппендицит – хроническое или острое воспаление аппендикса (червеобразного отростка слепой кишки). Обычно он располагается с правой стороны в средней части брюшины, но может занимать и другую позицию – например, касаться своим окончанием мочевого пузыря. Тогда появляется ощущение, что болит и тянет именно в нижней части брюшины. При этом боль усиливается, если сильно нажать на живот, а затем резко ослабить нажим.
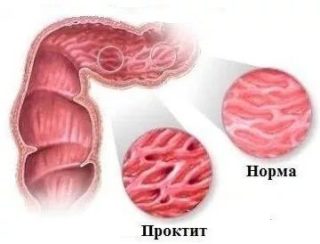
- Проктит – воспаление прямой кишки, которое иногда возникает на фоне запущенного вялотекущего геморроя и хронических запоров. Помимо боли после дефекации, могут наблюдаться выделения из анального отверстия густой слизи, возможно с примесью крови и гноя.
- Анальная трещина, которая у женщин в большинстве случаев является послеродовым осложнением и представляет собой нарушение целостности слизистых тканей прямой кишки.
- Воспалительные патологии женской репродуктивной системы – яичников и матки, которая находится в непосредственной близости от прямой кишки – вот почему прохождение по ней каловых масс провоцирует возникновение болевого синдрома в области детородного органа. Боль в животе после дефекации, имеющая гинекологическую природу, может также иррадиировать в область поясницы.
Снять неприятную симптоматику можно при помощи 1-2 таблеток Ношпы. Если есть подозрение, что боли спровоцированы запором, может помочь прием слабительного. Однако систематические боли в животе после дефекации – достаточно тревожный симптом, характерный и для более опасных заболеваний, вплоть до онкопатологий. Поэтому при их появлении необходимо как можно быстрее проконсультироваться со специалистом.
Методы диагностики
При жалобах на боли после дефекации диагностические процедуры начинаются с пальпации брюшной полости. Если аппендицит и гинекологические патологии как первопричина болевого синдрома исключаются, внимание специалистов сосредоточивается на состоянии кишечника, и пациентку направляют к проктологу, занимающемуся диагностикой и лечением патологий этого органа.
Врач старается определить размеры внутренних органов, их плотность, наличие нехарактерных уплотнений в брюшной полости. Еще один способ – ректальное исследование, при котором в анальное отверстие вводится палец, чтобы на ощупь определить состояние прямой кишки, плотность и структуру ее слизистых тканей. Далее проводятся лабораторные исследования, которые включают анализ каловых масс на предмет содержания в них следов крови, что может свидетельствовать о нарушении целостности слизистой оболочки. В число инструментальных методов обследования при данной симптоматике входит:
- Рентгеноскопия с контрастным веществом – при этом толстая часть кишечника с помощью клизмы заполняется барием, что позволяет увидеть на рентгеновском снимке диаметр просвета кишки, ее форму и рельеф слизистой.
- Колоноскопия – в анальное отверстие вводится гибкий зонд, на конце которого расположена миниатюрная видеокамера. Этот максимально информативный вид обследования дает врачу возможность увидеть на мониторе состояние слизистой оболочки толстого кишечника на всем его протяжении. Также он позволяет взять на анализ микроскопический кусочек ткани слизистой для проведения биопсии – анализа на предмет выявления изменений, ведущих к развитию онкопатологий кишечника.
- Компьютерная томография – неинвазивный способ визуализации толстой кишки, также дающий возможность наблюдать за ее состоянием. С помощью КТ может быть поставлен диагноз и определена ситуация, требующая немедленного хирургического вмешательства.
По завершении всех видов обследования на основе полученных данных устанавливается диагноз. Решение о характере терапевтических процедур, необходимых для коррекции ситуации, принимает лечащий врач.
Методы терапии
 При таких видах патологии кишечника, как колит, проктит, энтерит, операционное вмешательство применяется крайне редко – лишь при ишемических колитах, вызванных образованием тромбов в брюшной части аорты и ее ответвлениях. В остальных случаях используется консервативная терапия. Она включает медикаментозное лечение фармацевтическими препаратами перорального и ректального применения:
При таких видах патологии кишечника, как колит, проктит, энтерит, операционное вмешательство применяется крайне редко – лишь при ишемических колитах, вызванных образованием тромбов в брюшной части аорты и ее ответвлениях. В остальных случаях используется консервативная терапия. Она включает медикаментозное лечение фармацевтическими препаратами перорального и ректального применения:
- Спазмолитические средства – Папаверин, Спазмалгон, Но-шпа – оказывают одновременно и болеутоляющее действие.
- Антимикробные препараты (при выявлении инфекционной природы воспалительного процесса) – Рифаксимин, Цифран, Энтерофурил – назначаются только по рекомендации лечащего врача и применяются под его контролем.
- Средства, корректирующие микрофлору кишечника – Полисорб, Энтеросгель, Полифепан.
- Ректальные свечи, вводимые в анальное отверстие – Проктозан, Фитор, Вибуркол. Суппозитории также следует применять только по назначению врача, поскольку они могут иметь побочные действия и противопоказания, полный список которых известен специалисту.
Большое значение при терапии воспалительных процессов кишечника имеет диетическое питание. Ему следует быть дробным – 6-7 раз в день, при этом пища не должна быть слишком горячей или холодной, а также острой, соленой, консервированной или копченой. Кулинарная обработка блюд подразумевает запекание, отваривание либо приготовление на пару – жарение полностью исключается. Противопоказаны продукты, вызывающие вздутие или брожение – черный хлеб, сырые овощи и фрукты, все виды бобовых, пресное молоко, жирное мясо и рыба.
В качестве профилактических мер рекомендуется регулярное сбалансированное питание. Также важно следить за работой кишечника, не допуская возникновения запоров.
