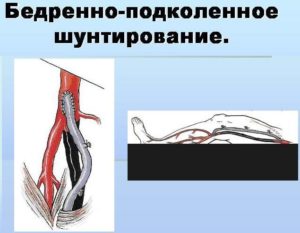
Бедренно-подколенное шунтирование – реконструкция или создание нового сосуда вместо суженного и атрофированного, который уж не может пропускать нужный объем крови. Для операции используют искусственный протез или часть здорового сосуда пациента. Восстановление кровотока позволяет сохранить ногу и вести полноценную жизнь, однако пациенту придется скорректировать привычки и образ жизни, чтобы сохранить этот результат.
Показания к шунтированию
Как правило, операция необходима при остром атеросклерозе тяжелой стадии. Бляшки закупоривают сосуды и артерии, поэтому приходится принимать срочные меры.
Распознать атеросклероз нижних конечностей можно по следующим симптомам:
- перемежающаяся хромота, скованность движений;
- ноги постоянно холодные, это результат нарушения поступления кислорода к сосудам;
- выпадение волос на ногах, неестественный гладкий блеск кожи, покраснение при опущенном положении;
- незаживающие язвы, грибок.
Если не принять меры вовремя, разовьется гангрена, пораженную ногу придется ампутировать.
Не стоит лечиться народными методами, нормализовать кровообращение травяными настоями при остром атеросклерозе невозможно. К тому же если заболевание запущенное, бляшки могут накапливать кальций, твердеть и тогда избавиться от них не выйдет. Единственный выход – создать обходной путь для кровотока методом шунтирования.
Подготовка к процедуре
Требуется комплексное обследование, чтобы выявить причины патологических изменений в сосудах, выработки тактики операции и последующего улучшения их состояния. Если причину патологии не устранить, скоро пациент столкнется с той же проблемой на другом участке кровотока.
В обязательном порядке пациенты проходят следующие диагностические мероприятия:
- анализы крови;
- анализ мочи;
- ЭКГ для проверки работы сердца;
- рентген органов грудной клетки;
- МРТ;
- КТ с контрастом;
- ультразвуковое исследование сосудов.
Результаты обследования предоставляются врачу, который в дальнейшем будет проводить операцию. Он решает, по какой схеме проводить бедренно-подколенное шунтирование в конкретном случае.
Важно сообщить врачу, какие медикаменты принимал пациент в последнее время. Некоторые препараты нельзя принимать примерно за неделю до хирургического вмешательства.
Вечером накануне операции можно запланировать легкий низкокалорийный ужин. После полуночи запрещено есть и пить, хирургическое вмешательство проводится только натощак.
Техника операции бедренно-подколенного шунтирования

Хирургическое вмешательство проводится под общим наркозом или спинальной анестезией.
В зависимости от общего состояния пациента и степени поражения сосудов врач выбирает тип вмешательства:
- открытое, через разрез;
- эндоваскулярное (внутрисосудистое).
Для реконструкции используют аутовенозный шунт или протез, созданный из синтетических материалов.
Пациент ложится на спину, ему дают анестезию. Хирург делает небольшие разрезы, выделяет артерии, с которыми будет работать. Для блокировки кровообращения используют гепарин и специальные зажимы. Затем вставляют шунт или протез, снимают зажимы и проверяют качество швов. Если кровь не сочится, разрезы зашивают.
Процедура обычно длится около 3 часов.
Ход операции бедренно-подколенного шунтирования контролирует анестезиолог.
Длительность и сложность операции зависит от выбранного для шунтирования материала. Если пересаживается часть здорового сосуда пациента, сначала нужно выделить его, взять участок и восстановить кровоток в месте забора. При установке синтетического протеза операция пройдет проще и быстрее.
Возможные осложнения
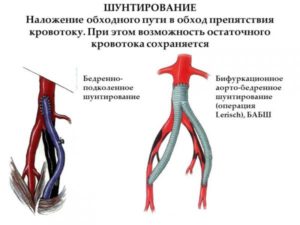
Осложнения после шунтирования проявляются редко, причем обычно они обусловлены сопутствующими заболеваниями.
- Тромбоз шунта. Закупорка может произойти во время оперативного вмешательства или после процедуры. В любом случае тромбоз происходит из-за плохого состояния сосудов ног и резких нарушений кровообращения. При таком осложнении требуется срочная операция.
- Излишняя потеря крови. Требуются переливание крови и повторное шунтирование.
- Нарушение работы сердца. Наркоз и операция приводят к серьезным нагрузкам на сердце, которые порой оказываются фатальными.
- Почечная недостаточность. Такое осложнение возникает редко, обусловлено сопутствующими заболеваниями.
- Лимфорея. В паховой области располагается множество лимфатических сосудов. Истечение лимфы приводит к инфекционным процессам, которые нужно лечиться локально.
- Отек. После операции к ноге больше поступает крови, поэтому появляется отек.
- Нарушение чувствительности кожного покрова. Если немеет стопа после шунтирования вены под коленом, это может быть следствием травм нервных окончаний или просто усиления кровообращения.
- Рубцовые изменения кожи. Результат неправильного наложения швов.
Чтобы свести к минимуму риск осложнений, нужно выполнить все рекомендации врача и своевременно сообщить ему о любых изменениях состояния до операции.
Жизнь после операции
После операции рекомендуется пройти полноценный реабилитационный курс с учетом рекомендаций врача. Уже через несколько дней после шунтирования коленный сустав стоит понемногу нагружать, чтобы восстановить кровоток и привести в тонус мышцы.
Скорее всего, потребуется пожизненно принимать препараты для разжижения крови. Это снизит риск образования тромбов.
Важно следить за весом, ввести в привычку посильные физические нагрузки.
Важно отказаться от вредных привычек, перейти на правильное питание и заботиться об общем состоянии здоровья. Это позволит вести полноценную жизнь, рискуя снова оказаться в кабинете хирурга.